Die Zahl der an Hautkrebs erkrankten Personen hat in den letzten 20 bis 30 Jahren stark zugenommen. Allein in Deutschland treten schätzungsweise jährlich über 280.000 neue Hautkrebs-Fälle auf. Dabei besteht ein klarer Zusammenhang zwischen der Entstehung von Hautkrebs und der Einwirkung ultravioletter Strahlung, unabhängig davon, ob sie von der Sonne oder aus dem Solarium kommt.

Sonnenbäder und Solariumsbesuche erhöhen das Hautkrebsrisiko signifikant © Boris Djuranovic
Formen von Hautkrebs
Bei bösartigen Tumoren, die von Zellen der Haut ausgehen, unterscheidet man zwischen
- weißem oder hellem Hautkrebs
- Basaliome oder Basalzellkarzinome
- Plattenepithelkarzinome oder Spinaliome
- schwarzem Hautkrebs (malignes Melanom)
Daneben können viele andere Krebserkrankungen Metastasen in der Haut bilden, und auch Erkrankungen des blutbildenden und des lymphatischen Systems befallen manchmal die Haut.
Heller Hautkrebs
Basaliome
Basaliome sind „halb-“ bösartige Hauttumore, die langsam heranwachsen. Eine Absiedlung in entfernte Organe (Metastasierung) tritt extrem selten auf. Dadurch ist diese Krebsform vergleichsweise weniger gefährlich. Durch eine rechtzeitige, vollständige Entfernung können Basaliome geheilt werden, die Heilungschancen liegen bei 95%.
Als Form des „hellen Hautkrebses“ zeigt sich der Tumor als hautfarbenes Knötchen an Körperstellen, die am meisten UV-Strahlen ausgesetzt sind.
Plattenepithelkarzinome
Plattenepithelkarzinome sind bösartige Hauttumoren, die sich oft auf einer Krebsvorstufe, der sogenannten aktinische Keratose, ausbilden. Diese aktinische Keratose ist eine gutartige, scharf begrenzte Hautrötung, die sich unbehandelt zu einem Plattenepithelkarzinom weiterentwickeln kann. Sie entwickelt sich fast überwiegend an Hautstellen, die häufig UV-Strahlen ausgesetzt sind.
Durch eine frühzeitige, vollständige Entfernung können Plattenepithelkarzinome der Haut in der Regel endgültig und vollständig geheilt werden. Eine Metastasierung ist bei Plattenepithelkarzinomen der Haut relativ selten. Sie tritt vor allem bei dickeren, fortgeschrittenen Tumoren ab ca. 10 mm Größe auf.
Neben der Haut zeigen sich Plattenepithelkarzinome auch an Schleimhäuten, wie z. B. im Mund oder Kehlkopf. Auslöser sind hier vor allem das Rauchen und hochprozentiger Alkohol. Bei Befall der Schleimhäute kommt es leider häufiger zu Absiedlungen an anderen Organen.
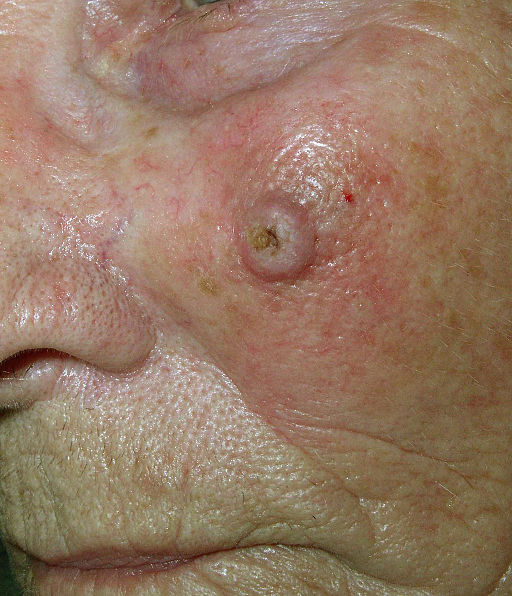
Plattenepithelkarzinom | Lizenz: CC BY 2.0 de
Schwarzer Hautkrebs: Malignes Melanom
Das maligne Melanom ist ein besonders bösartiger Tumor. Er geht zu 90% von den pigmentbildenden Zellen (Melanozyten oder Nävuszellen) der Haut aus. Seltener befällt er Schleimhäute, die Aderhaut des Auges oder die Hirnhäute. Es ist häufig pigmentiert, d.h. braun oder fast schwarz und unterscheidet sich daher auch optisch von den weißen Hautkrebsformen. Gelegentlich kommen allerdings auch nicht pigmentierte (amelanotische) Formen vor.
Maligne Melanome können sich spontan auf vorher völlig normaler Haut oder auf dem Boden eines vorbestehenden Nävuszellnävus (Leberfleck, Muttermal) entwickeln. Ausgangspunkt des Wachstums der Tumorzellen ist in den meisten Fällen das Stratum basale der Epidermis (die unterste Schicht der Oberhaut). Je nach Ausbreitungsbestreben (Autonomiegrad) der malignen Tumorzellen kann das Wachstum zunächst
- horizontal-intraepidermal erfolgen (Lentigo-Maligna, in-situ-Melanom),
- horizontal-intraepidermal und superfiziell-dermal (superfiziell-spreitendes Melanom) und
- vertikal-exo-endophytisch (noduläres Melanom) erfolgen.
Das maligne Melanom wird aufgrund dieser feingeweblichen (histologischen) Klassifikationen in nach Art des Wachstums unterscheidbare Typen unterteilt.
Häufigkeit von Hautkrebs
Basaliome und Plattenepithelkarzinome sind die häufigsten Hautkrebsarten. Jährlich erkranken etwa 250.000 Menschen daran. Basaliome treten jedoch viermal häufiger auf als Plattenepithelkarzinome. Gegenüber 1970 hat sich die Zahl etwa vervierfacht.
Das höchste Risiko, an weißem Hautkrebs zu erkranken, haben hellhäutige Menschen. Er befällt vor allem ältere Menschen, die über lange Jahre der Sonne ausgesetzt waren. Leider treten Basaliome durch die veränderten Freizeitgewohnheiten zunehmend auch bei jüngeren Patienten auf. Neben dauerhafter Lichteinwirkung können auch weitere Faktoren die Entstehung des Tumors begünstigen:
- Kontakt zu Arsen (früher im Weinbau und zur Behandlung der Schuppenflechte eingesetzt)
- radioaktive Strahlung
- Bestrahlungsbehandlungen (Licht- und Röntgenbestrahlung)
- seltene Erbkrankheiten
Das Plattenepithelkarzinom kann auch durch besonders ausgeprägte Narben ausgelöst werden.
Im Verhältnis dazu ist das Melanom (schwarzer Hautkrebs) weit seltener, zugleich aber wesentlich bösartiger. In Deutschland werden ca. 36.000 maligne Melanome jedes Jahr diagnostiziert. Auch hier ist eine deutliche Zunahme in den letzten 20 bis 30 Jahren zu verzeichnen.
Frauen sind etwas häufiger betroffen als Männer. Bei Frauen mittleren Alters entwickeln sich Melanome bevorzugt an den Beinen, bei Männern eher am Rumpf. Grundsätzlich kann ein Melanom jedoch an jeder Körperstelle, auch an Schleimhäuten und im Auge, auftreten.
Ursachen und Entstehung von Hautkrebs
Die Entstehung von Basaliomen und Spinaliomen steht in eindeutigem Zusammenhang mit dem Einwirken von ultravioletter Strahlung, unabhängig davon, ob sie von der Sonne oder aus dem Solarium kommt. Außerdem entstehen solche Tumoren häufig im Bereich von Narben, chronischen Geschwüren und auf Haut, die durch radioaktive Strahlung geschädigt wurde. Bei langfristiger Unterdrückung des Immunsystems wie etwa nach Organtransplantationen besteht ein bis zu zehnfach erhöhtes Risiko. Auch Arsenvergiftung kann eine (seltene) Ursache sein.
Der wichtigste Risikofaktor für den schwarzen Hautkrebs ist das Vorhandensein vieler Leberflecken (melanozytäre Naevi), insbesondere bei mehr als 50 davon am ganzen Körper. Ein weiterer Risikofaktor ist das Vorliegen größerer, atypischer melanozytärer Naevi mit einem Durchmesser von 5 mm und mehr.
Besonders gefährdet sind Personen mit einer hellen Hautpigmentierung, die einen schlechten UV-Schutz bietet. Sonnenbestrahlung vor allem in Kindheit und Jugend ist der wichtigste Umweltfaktor für die Entstehung des malignen Melanoms. Die Sonnenbestrahlung führt zur Entstehung der melanozytären Naevi, von denen die Entwicklung eines malignen Melanoms ausgehen kann.
Das mittlere Alter bei der Melanomdiagnose beträgt 50 – 55 Jahre. In der Hälfte der Fälle wird die Diagnose bereits früher gestellt und Melanome kommen etwa ab dem 16. Lebensjahr vor. In etwa 10% aller Fälle liegt eine familiäre Veranlagung für die Entwicklung des malignen Melanoms vor. Mutationen in dem Tumorsuppressorgen p16 kommen bei Patienten mit familiärem Melanom vor.
Gibt es Menschen, die besonders gefährdet sind, an einem Melanom zu erkranken?
Das Risiko, ein malignes Melanom zu entwickeln, ist bei Menschen erhöht, die
- bereits an einem Melanom erkrankt waren,
- in der näheren Verwandtschaft bereits Melanome hatten,
- eine helle und sonnenempfindliche Haut haben(Hauttyp I),
- Vorläuferveränderungen zeigen und
- häufige Sonnenbrände in der Kindheit und Jugend vor dem 15. Lebensjahr hatten.
Das charakteristische Aussehen von Hautkrebs
Basaliom
Das Basaliom findet sich zu über 80 % am Kopf oder Hals, oft an der Nase oder im Lidwinkel.
Erstes Zeichen ist oft ein kleines, glasig-weißliches bis rötliches Knötchen mit feinen Äderchen. Später bildet sich ein Tumor mit einem Rand aus feinen Knötchen, die wie eine Perlschnur aneinandergereiht sind. Häufig entstehen Wunden und Krusten, die über Wochen nicht abheilen. Seltener zeigen sich Basalzellkarzinome nur als weißliche, narbenartige flache Areale.
Am Körper werden Basaliome häufig mit Ekzemen verwechselt, da sie als flache, gerötete, schuppende Areale auftreten. Diese wachsen langsam und sprechen auf einfache Behandlung mit Salben nicht an.
Plattenepithelkarzinom
Vorläufer der Plattenepithelkarzinome sind sogenannte „aktinische Keratosen“, die sich in stark und dauerhaft über Jahrzehnte lichtgeschädigter Haut (Gesicht, Glatze, Unterarme und Hände) bei älteren Menschen häufig entwickeln. Dabei handelt es sich um scharf begrenzte, gerötete Hautareale, die in der Regel eine fest haftende Schuppe tragen. Sie werden oft für trockene Haut gehalten. Auf dem Boden dieser Veränderungen kann sich ein Plattenepithelkarzinom bilden – das muss jedoch nicht bei jedem Patienten der Fall sein.
Diese aktinischen Keratosen lassen sich vom Hautarzt leicht durch Vereisung oder oberflächliche Abtragung entfernen. Sie sind jedoch Zeichen eines ausgeprägten und bleibenden Lichtschadens und machen regelmäßige Kontrollen der Haut durch den Patienten und den Hautarzt erforderlich.
Plattenepithelkarzinome können auf aktinischen Keratosen, aber auch auf scheinbar völlig normaler Haut entstehen. Es bilden sich zunächst flache Knoten mit einer fest haftenden Schuppe. Die Knoten werden im Lauf der Zeit immer dicker und auch die Schuppe kann dicker werden. Diese Knoten mit ihrer oft rauen Oberfläche können mit Warzen verwechselt werden. Ebenso wie Basaliome können sich auch Plattenepithelkarzinome als schlecht heilende Wunden bemerkbar machen. In manchen Fällen bildet sich aus der Schuppe ein dickes Horn.
Plattenepithelkarzinome kommen am ganzen Körper vor, besonders häufig sind jedoch die Bereiche befallen, die über lange Zeit dem Sonnenlicht ausgesetzt waren. Hier sind wiederum die Bereiche am gefährdetsten, die der Sonne zugewandt sind, wie zum Beispiel die Unterlippe und Ohren. Auch an den Nägeln und Schleimhäuten können diese Stachelzellkarzinome entstehen.
Malignes Melanom
Der schwarze Hautkrebs entwickelt sich oft aus Vorläuferveränderungen (Präkanzerosen), die als dunkel pigmentierte Flecken in Erscheinung treten. Dazu zählt beispielsweise die so genannte Lentigo maligna, die sich bevorzugt bei älteren Menschen im Gesicht entwickelt.
Auch große und unregelmäßig begrenzte Leberflecken (dysplastische Muttermale), die familiär gehäuft vorkommen können, haben ein erhöhtes Entartungsrisiko. Sie sollten immer frühzeitig operativ entfernt werden. Ein Drittel der Melanome entwickelt sich aus einem vorbestehenden angeborenen oder erworbenen Leberfleck (Nävus).
Charakteristisch für das maligne Melanom ist, dass das Pigmentmal wächst. Wenn das maligne Melanom größer wird, kann es auch zu einer Blutung oder Geschwürsbildung kommen. Häufiger berichten Patienten auch, dass der Herd juckt.
Die meist dunkle Färbung der Hautveränderung ist das wichtigste Erkennungsmerkmal. Allerdings haben fast alle Menschen viele „braune Flecken“, „Leberflecken“ oder „Muttermale“ (Nävi). Die meisten davon sind kein Melanom. Für die Beurteilung, ob eine solche Hautveränderung möglicherweise doch ein Melanom sein könnte, liefert die Untersuchung der Haut nach der sogenannten „ABCDE-Regel“ Hinweise:
- A steht für Asymmetrie,
- B für Begrenzung: Während gutartige Nävi in der Regel rund oder oval sind, können zungenförmige Ausläufer und Einbuchtungen oder unscharfe Grenzen zur umgebenden Haut auf ein Melanom hindeuten.
- C steht für Color (Farbe): Melanome sind typischerweise unregelmäßig und uneinheitlich gefärbt, manchmal von tiefschwarz bis hautfarben.
- D steht für Durchmesser: Verdächtig auf ein Melanom sind Hautveränderungen mit einem Durchmesser von mehr als 6 Millimetern. Die meisten „normalen“ Nävi sind kleiner.
- E steht für Elevation oder Erhabenheit über das Hautniveau: Wenn ein brauner Fleck nicht flach ist und die Oberfläche rau oder schuppend ist, kann dies ebenfalls auf ein Melanom hinweisen.
Außerdem sind Farbveränderungen (F), Größenzunahme (G), Blutungen (Hämorrhagien: H) und Juckreiz (J) hochgradig verdächtige Zeichen, die eine Abklärung beim Hautarzt oder in einer Hautklinik unbedingt notwendig machen. Mehr Informationen dazu gibt es zum Beispiel bei der Arbeitsgemeinschaft Dermatologische Prävention ADP e.V.
Früherkennungsuntersuchung für Hautkrebs
Die jährliche Inspektion der Haut auf verdächtige Veränderungen ist Bestandteil des gesetzlichen Krebsfrüherkennungsprogramms in Deutschland, das bei Frauen ab 30 und bei Männern ab 45 Jahren angeboten wird.
Die körperliche Untersuchung muss dabei die gesamte äußere Haut einschließlich der Kopfhaut und der sichtbaren Schleimhäute umfassen. Der untersuchende Arzt sollte darüber informiert werden, ob Hautveränderungen neu aufgetreten sind oder ob Flecken sich in Größe oder Färbung verändert haben. Dazu ist allerdings eine Selbstbeobachtung des Einzelnen nötig. Wer viele Nävi hat, sollte mindestens einmal im Jahr zu einem Hautarzt gehen, da in diesem Fall das statistische Risiko für die Entwicklung eines malignen Melanoms erhöht ist.
Wie wird ein Melanom diagnostiziert?
Erfahrene Hautärzte können die Diagnose Melanom mit 70 %iger Sicherheit bereits aufgrund des Erscheinungsbildes der Hautveränderung stellen.
Für die Melanomdiagnose wird heute die Auflichtmikroskopie oder Computerdermatoskopie mit herangezogen. Dabei wird das Pigmentmal mit einer 20-fachen oder höheren Vergrößerung mit einer Auflichtlupe untersucht. So werden charakteristische Pigmentstrukturen und Gefäßstrukturen erkennbar, die wegweisend für die Diagnosestellung sind. Wird die Verdachtsdiagnose eines malignen Melanoms gestellt, so wird der Herd chirurgisch entfernt und es wird eine feingewebliche Untersuchung vorgenommen. Die endgültige Diagnose wird am histopathologischen (feingeweblichen) Präparat gestellt.
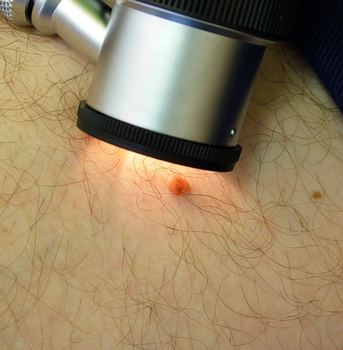
© Keith Frith
Es wird zwischen verschiedenen Subtypen des malignen Melanoms unterschieden, und die Ausbreitung und die Eindringtiefe des Tumors in die Haut wird in 100stel Millimetern ausgemessen. Das Vorliegen einer Geschwürsbildung (Ulceration) ist prognostisch ungünstig.
Im Anschluss an die Diagnosestellung eines malignen Melanoms wird eine Ausbreitungsdiagnostik vorgenommen. Zu dieser gehört eine Beurteilung der ableitenden Lymphknoten mittels eines Lymphknotenultraschalls sowie ein Ultraschall der Bauchorgane und eine Röntgenaufnahme des Brustkorbes (oder computertomographische Untersuchung).
Behandlung von Hautkrebs
Wie sieht die Behandlung von Basaliomen aus?
Basaliome können meist ambulant entfernt werden. Damit ist die Therapie für die meisten Patienten auch schon beendet. Diese Hautkrebsform, die häufigste überhaupt, metastasiert extrem selten und wächst auch nur vergleichsweise langsam. Bei größeren Basaliomen muss unter Umständen eine weitere Operation erfolgen, um wirklich alle Krebszellen zu entfernen oder auch, um ein kosmetisch gutes Ergebnis zu erzielen.
Wie sieht die Behandlung von Plattenepithelkarzinomen aus?
Die Standardbehandlung von Plattenepithelkarzinomen ist die vollständige operative Entfernung. Sie kann in den meisten Fällen in örtlicher Betäubung durchgeführt werden und ist mit einer relativ geringen Belastung für den Patienten verbunden. Bei größeren Tumoren oder ungünstiger Lage (z. B. in der Nähe des Auges) wird die Operation in mehreren Schritten durchgeführt:
- Entfernung und mikroskopische Kontrolle
- eventuell Entfernung von Tumorresten und erneute Kontrolle und
- Wundverschluss durch spezielle operative Techniken für ein kosmetisch gutes Ergebnis
Andere Verfahren wie Bestrahlungen oder Vereisung des Tumors kommen nur in besonderen Fällen zum Einsatz, z. B. wenn auf Grund des Alters oder einer schweren Erkrankung ein Patient nicht operiert werden kann.
Die sichere Kontrolle, ob mit der Operation der gesamte Tumor entfernt wurde, kann durch eine spezielle Aufarbeitung des Gewebes mit anschließender Untersuchung unter dem Mikroskop sichergestellt werden (Mikrographische Chirurgie).
Wie sieht die Behandlung des Melanoms aus?
Entscheidend in der Behandlung des schwarzen Hautkrebs ist die frühzeitige chirurgische Exzision („Herausschneiden“) des Tumors. Diese Exzision wird häufig zweizeitig vorgenommen, da ein Sicherheitsabstand in gesunder Haut in Abhängigkeit von der Eindringtiefe des Tumors mit herausgeschnitten wird. So wird zumeist erst das Melanom mit kleinem Sicherheitsabstand entfernt und in einer zweiten Sitzung ein Sicherheitsabstand von 1 – 2 cm je nach Tumordicke zusätzlich exzidiert.
Bei malignen Melanomen mit mehr als 1 mm Tumordicke wird empfohlen, zusätzlich eine Lymphknotenbiopsie durchzuführen. Dabei wird gezielt der sog. Wächterlymphknoten aufgesucht, der den ersten drainierenden Lymphknoten für den jeweiligen Hautbezirk darstellt. Dieser wäre als erstes von einer Metastasierung betroffen. Zeigt sich hier kein Tumormaterial, sind die nachgeschalteten Lymphknoten mit großer Sicherheit ebenfalls tumorfrei. Die operativen Eingriffe können in der Regel in örtlicher Betäubung vorgenommen werden.
Bei Patienten mit einem erhöhten Rückfallrisiko (Tumordicke größer 1,5 mm oder Befall der regionären Lymphknoten) wird eine vorsorgliche (adjuvante) Behandlung empfohlen. Diese wird heute in der Regel mit dem Gewebshormon Interferon-alpha durchgeführt. Dabei handelt es sich um ein körpereigenes Hormon, das der Körper zur Abwehr von Tumoren und Viren bildet. In der Regel spritzt der Patient sich dieses Hormon 1 bis 3mal wöchentlich unter die Haut und die Behandlungsdauer liegt zwischen 1 und 3 Jahren. Chemotherapien haben sich dagegen in der adjuvanten Behandlung nicht als erfolgreich erwiesen.
Große Hoffnung wird in sogenannte Vakzinierungskonzepte (Immuntherapie) gesetzt, bei denen man wie bei einer Impfung (Vakzination) spezielle, vorher isolierte (Eiweiß-)Merkmale der Tumorzellen verabreicht, um damit das Immunsystem gegen den Tumor zu aktivieren.
Wenn sich Metastasen in anderen Organen gebildet haben, kann eine Kombination von Chemo- und Immuntherapie (Interferone, Interleukin 2) zu Rückbildungen führen, die allerdings selten dauerhaft sind. Eine Strahlenbehandlung kommt in erster Linie zur Behandlung von einzelnen Metastasen in Frage.
Welche Nebenwirkungen und Folgen hat die Behandlung von Hautkrebs?
Die operative Behandlung des Melanoms und die Wächterlymphknotenbiopsie sind in der Regel ohne Folgen. Die Operationen werden so durchgeführt, dass die Funktion der jeweiligen Körperbereiche nicht betroffen ist. Zumeist kann die Exzisionswunde primär verschlossen werden, und die Heilungen verlaufen in der Regel unkompliziert.
Bei einer adjuvanten Behandlung mit Interferon-alpha kommt es zu Beginn zu einer grippeähnlichen Symptomatik und zur Entstehung von Fieber. Dieses tritt nach Verabreichung der Spritzen in einem Abstand von wenigen Stunden auf. Zur Vorsorge gegen das Entstehen von Fieber kann Paracetamol eingenommen werden. Der Körper gewöhnt sich an die Behandlung und die Nebenwirkungen klingen nach einigen Wochen ab. Es kann weiterhin eine verminderte Leistungsfähigkeit und Abgeschlagenheit eintreten. In selteneren Fällen kann die Verabreichung von Interferon Depressionen auslösen. In solchen Fällen sollte die Behandlung nicht fortgeführt werden. Ebenfalls kann die Behandlung mit Interferon Autoimmunkrankheiten stimulieren, z.B. eine autoimmune Schilddrüsenentzündung. Auch Verschlechterung von Hautkrankheiten wie z. B. der Schuppenflechte wurden beobachtet.
Nachsorge nach der Behandlung von Hautkrebs
Wie sieht die Nachsorge von Plattenepithelkarzinomen aus?
Plattenepithelkarzinome tragen je nach Lage, Eindringtiefe und Dicke ein gewisses Risiko, Absiedlungen (Metastasen) zu bilden. Es muss in einzelnen Fällen daher eine Untersuchung auf mögliche Metastasen durchgeführt werden.
Da Plattenepithelkarzinome in stark lichtgeschädigter Haut auftreten, besteht ein erhöhtes Risiko, einen neuen Hautkrebs zu entwickeln. Es ist daher empfehlenswert, nach Entfernung eines solchen Hauttumors die eigene Haut regelmäßig selbst zu untersuchen und bei Veränderungen oder zumindest einmal jährlich einen Hautarzt zur Kontrolle aufzusuchen.
Wie sieht die Nachsorge beim Melanom aus?
Nachsorgeuntersuchungen werden über einen Zeitraum von 10 Jahren empfohlen. Bei Patienten mit vielen und atypischen Leberflecken sollten im Anschluss jährliche Untersuchungen lebenslang vorgenommen werden. Die Häufigkeit der Nachsorgeuntersuchungen richtet sich nach der Eindringtiefe des Tumors und dem Rezidivrisiko. Bei dünnen Melanomen mit weniger als 1 mm Tumordicke sind -jährliche Nachsorgeuntersuchungen ausreichend. Bei dickeren Melanomen empfehlen sich häufigere Untersuchungen.
Basis der Untersuchungen stellt die genaue Betrachtung der gesamten Haut sowie das Tasten der Lymphknoten dar. Bei erhöhter Rezidivgefahr sollten zusätzlich Lymphknotensonographien und die Bestimmung des Tumormarkers Protein S 100 vorgenommen werden.
© Alexander Raths
Was kann man tun, wenn es zu einem Rückfall (Rezidiv) des Hautkrebses kommt?
Eine Tumorausbreitung beim malignen Melanom erfolgt häufig zunächst in die regionären Lymphknoten. Auch hier ist es wichtig, den Befall der regionären Lymphknoten frühzeitig zu erkennen, da die Ausdehnung des Befalles entscheidend für die weitere Prognose ist. Die Therapie der Wahl stellt eine radikale Ausräumung aller Lymphknoten des betroffenen Lymphdrainageareals dar (Hals, Achselhöhle oder Leiste). Dabei wird versucht, chirurgisch alle Lymphknoten zu entfernen. Eine zusätzliche Bestrahlung hat sich bisher nicht als wirksam erwiesen. Im Anschluss kann evtl. eine vorsorgliche (adjuvante) Behandlung mit Interferon-alpha durchgeführt werden (siehe oben).
Bei einer Tumorausbreitung über die regionären Lymphknoten hinaus (Fernmetastasierung, Organmetastasierung) müssen die Mediziner prüfen, ob eine Entfernung der Tumoren möglich ist. Evtl. kann auch bei Befall bestimmter Organe, z. B. Lymphknoten, Knochen oder Hirn primär eine Bestrahlung erwogen werden. Ist eine operative Entfernung der Tumoren nicht möglich, so werden medikamentöse Therapien durchgeführt. Diese können sowohl in einer Chemotherapie bestehen, als auch in einer Kombination von Chemotherapeutika und Immunstimulatoren wie Interferon-alpha. Durch die medikamentösen Behandlungen wird zumeist eine Verlängerung des Lebens erreicht.
Heilungsaussichten bei einem malignen Melanom
Die Prognose ist bei einem früh erkannten Melanom sehr gut. Beträgt die Tumordicke bei Diagnosestellung weniger als 0,75 mm, so beträgt die 10-Jahres-Überlebensrate 95% und mehr.
Je tiefer der Tumor in die Haut eindringt, desto ungünstiger ist die Prognose. Bei Tumoren mit einer Eindringtiefe von 1,5 bis 4 mm beträgt die 10-Jahres- Überlebensrate ca. 65 %, bei mehr als 4 mm ca. 50%. Liegt ein Tumorbefall der regionären Lymphknoten vor, so beträgt die langfristige Überlebensrate 30 – 50%.



